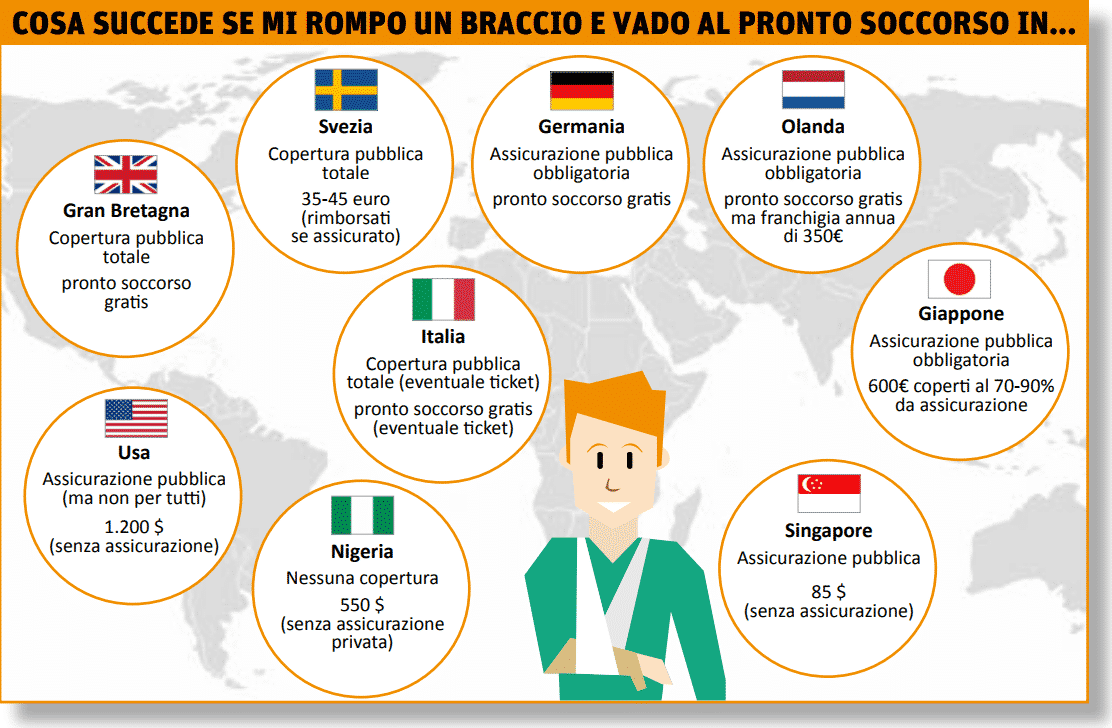
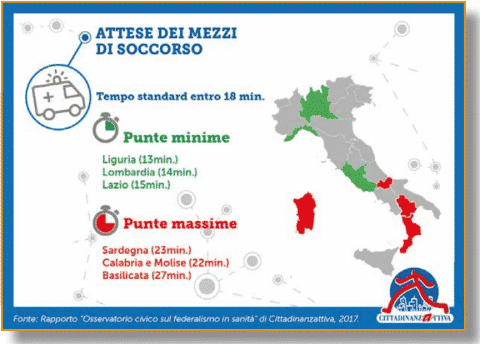
È questa, secondo il professor Spandonaro, la grande sfida per il futuro, che dovrà essere affrontata anche grazie ai fondi sanitari integrativi
Il nostro Servizio sanitario nazionale? “È tra i più efficaci ed efficienti al mondo, caratteristiche che paradossalmente gli sono riconosciute più a livello internazionale che in Italia”. Il ruolo dei fondi sanitari integrativi? “Rappresentano uno strumento cruciale per affrontare la grande sfida del futuro: riqualificare la spesa sanitaria privata riportandola in un alveo garantito e mutualistico”. È questa l’opinione di Federico Spandonaro, professore aggregato presso l’Università degli Studi di Roma Tor Vergata, nonché presidente di C.R.E.A. Sanità (Consorzio per la Ricerca Economica Applicata in Sanità). Proprio C.R.E.A., di recente, ha presentato la 13° edizione del Rapporto Sanità, un documento di spessore, intitolato “Il cambiamento della Sanità in Italia fra Transizione e Deriva del sistema”, che si incanala in una tradizione consolidata di analisi e ricerca di questa istituzione che prosegue ormai da oltre un decennio.
Professor Spandonaro, quali sono le novità introdotte in questo Rapporto rispetto al passato?
Quest’anno abbiamo cercato di capire più a fondo il trend di evoluzione del sistema sanitario. Così ci siamo resi conto che il sistema sta cambiando più rapidamente di quello che sembra, ma in assenza di un quadro organico di riforme che invece servirebbero al sistema stesso. Mi spiego meglio: mentre dibattiamo su come ripensare il sistema sanitario, quest’ultimo sta cambiando autonomamente. A questo punto la domanda cruciale che sorge, a cui si ispira anche il titolo del nostro Rapporto, è: quello a cui stiamo assistendo è un cambiamento governato e programmato o è invece spontaneo, col rischio che si tratti di una deriva? C’è poi un tema di fondo che emerge dal nostro Rapporto, rappresentato dall’arretramento della quota di servizi sanitari erogati dallo Stato, se non altro in termini relativi, con la contemporanea crescita per le famiglie degli oneri derivanti dall’acquisto di servizi sanitari.
Secondo la vostra ricerca, l’aspettativa di vita alla nascita della popolazione Italiana (85,0 anni per le donne e 80,6 anni per gli uomini) è più elevata della media europea, ma il ragionamento non vale per la “la speranza di vita in buona salute alla nascita e residua a 65 anni”. Perché questa differenza?
È un altro dei temi centrali del Rapporto. Il nostro Servizio Sanitario Nazionale è uno dei migliori al mondo, che riesce a realizzare risultati eccezionali dal punto di vista del livello medio della salute garantita ai cittadini, pur costando oltre il 30% in meno della media dei sistemi degli altri Paesi europei. In questi ultimi anni ci si è concentrati molto sull’aspetto finanziario, azzerando il disavanzo del sistema, ma se vogliamo vedere l’aspetto negativo di questa razionalizzazione, dobbiamo ammettere che ci siamo concentrati più sulla “quantità” di vita prodotta e meno sulla qualità, che diventa cruciale specie per la terza età. È però anche vero che quando si arriva a una aspettativa di vita così alta come quella italiana, negli ultimi anni di vita è difficile che ci sia una qualità di vita sempre elevata.
Negli ultimi anni l’Italia, a livello sanitario, ha realizzato un risanamento finanziario importante. Quali sono le conseguenze e i vantaggi di questo percorso e come sfruttarlo in futuro?
Il risanamento finanziario è il prerequisito necessario per potersi concentrare sul miglioramento della qualità dell’offerta sanitaria italiana, riqualificando altresì la spesa sostenuta dai cittadini.
Purtroppo, però, negli ultimi anni, si è assistito a un preoccupante aumento della spesa out of pocket. Quali sono i motivi e come porvi rimedio?
Vorrei ricordare che complessivamente la spesa sostenuta dai cittadini italiani per la salute, intesa come spesa pubblica finanziata con la tassazione, più spesa privata è tra le più basse d’Europa. Il vero problema è che proprio la componente out of pocket della spesa privata è tra le più alte del Vecchio Continente. Dunque, la vera sfida non è ridurre la spesa privata nel suo complesso ma portarla in un alveo garantito dai fondi integrativi che promuovono un “elemento mutualistico”. Dobbiamo riqualificare la spesa, evitando duplicazioni. Esempio pratico: a volte le liste d’attesa per una visita specialistica nelle strutture pubbliche sono troppo lunghe e ricorriamo al privato. Questo significa pagare due volte per la stessa prestazione: prima con le tasse e poi al privato.
Nel rapporto vengono indicati anche alcuni suggerimenti per le politiche sanitarie del futuro. Può descriverceli? E che ruolo dovrebbero giocare in questo contesto i fondi sanitari integrativi?
I fondi integrativi stanno evolvendo e crescono in maniera esponenziale: ormai tutti i contratti o quasi prevedono quote di sanità integrativa e complementare. Il vero problema è che siamo rimasti a metà del guado con la normativa, altrimenti non intermedierebbero soltanto il 5% della spesa privata. Ciò significa che c’è un enorme spazio di sviluppo, ma per sfruttarlo bene bisogna capire quale deve essere il mandato dei fondi in un quadro più ampio di riforma del sistema sanitario. Credo sia finita l’epoca in cui il Servizio Sanitario Nazionale poteva offrire ogni servizio utile: dobbiamo ridisegnare un sistema in cui sia possibile avere una quota privata che si integra con il pubblico senza creare diseguaglianze inaccettabili. Per farlo però serve un “ripensamento” culturale non banale.
Anche la diffusione del welfare aziendale, sempre più rilevante negli ultimi anni, può aiutare in questo percorso.
Assolutamente sì. Il welfare oggi si fa in due modi: pensioni (in denaro) oppure prestazioni in natura (servizi) e per questi c’è bisogno di una regia unica. Il welfare aziendale è perfetto per realizzare questa integrazione mettendo assieme una filiera dei servizi che abbraccia tutto l’arco della vita, dall’asilo alla Long Term Care.
Per quanto riguarda la composizione della spesa privata per la sanità dal vostro Rapporto emerge che ci sono differenze regionali: al sud è out of pocket per il 96%, al nord del 92,9% e al centro per l’87,9%. Quali i motivi di queste differenze?
Le differenze regionali esistevano già nel passato, prossimo e remoto. La sanità è la cartina al tornasole della società e, infatti, il gradiente nord-sud in Sanità è identico a quello che c’è in qualunque altro servizio. Direi che il problema più generale è lo sviluppo di capitale sociale nel meridione: dove è solido, c’è più attenzione, aspettativa e controllo sui servizi pubblici e quindi una maggiore qualità degli stessi.
FEDERICO SPANDONARO
Professore aggregato presso l’Università degli Studi di Roma Tor Vergata, dove insegna Economia Sanitaria, Economia dell’industria Farmaceutica e Sanitaria e Management Sanitario, e Presidente di C.R.E.A. Sanità (Consorzio per la Ricerca Economica Applicata in Sanità), è anche membro del Comitato Scientifico a supporto di AgeNaS, dell’OIV dell’Azienda Ospedaliera Policlinico di Tor Vergata e del Cda dell’Italian Barometers Diabetes Observatory Foundation. In passato è stato membro del comitato Scientifico a supporto della Direzione della Programmazione del Ministero della Salute; della Commissione Unica per i Dispositivi Medici (CUD) ed esperto per la Commissione SiVeAS (Sistema Nazionale di Verifica e Controllo dell’Assistenza Sanitaria) del Ministero della Salute.